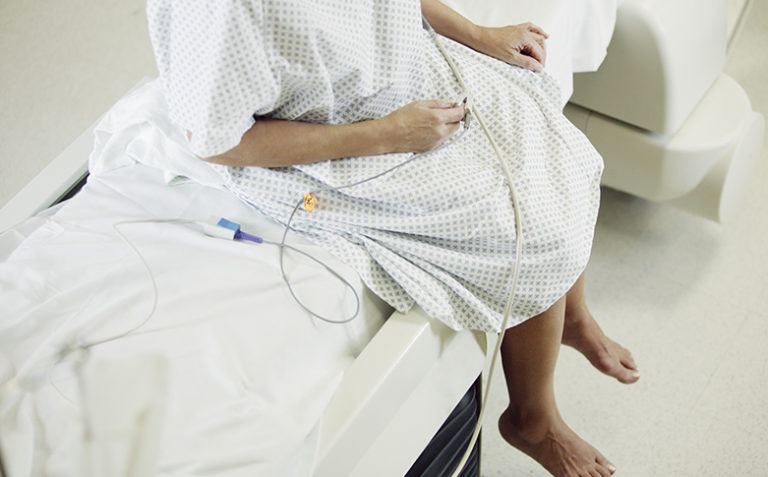
Con la espalda arqueada y la cabeza inclinada hacia atrás de mi paciente anciano, demasiados ángulos de su esqueleto estaban exhibidos. Una nariz cubierta de piel gris delgada cortaba el aire como una aleta de tiburón, y debajo de ella, su boca abierta. No parecía que estuviera descansando.
Otra enfermera se acercó y lo soltó sin rodeos, tal como las enfermeras acostumbran. “¿Sigue vivo?”.
Por supuesto que estaba vivo. Ambas podíamos ver las cifras positivas y las ondas constantes marchando a través del monitor. Sólo la medida del oxígeno que circulaba en su sangre había descendido. Ya se había estabilizado y le habían quitado el respirador, pero su cuerpo no soportaba el desafío de la conciencia y la independencia física. Durante un par de días habíamos utilizado CPAP (presión positiva continua en la vía aérea), un dispositivo que introduce oxígeno a través de una máscara y que está a un paso de la intubación. Pero el CPAP es para alguien que está despierto y es capaz de quitarse la máscara por sí mismo, en caso de que, por ejemplo, vomite y la máquina comience a introducir el vómito hacia los pulmones. Ya no era un buen candidato para ello, y ahora estábamos tratando de no utilizarlo. De los muchos dispositivos disponibles para apoyar la respiración, ninguno de ellos era una buena solución para él.
Su familia sabía que no estaba respirando lo suficiente, y no estaba despierto. No fue una neumonía, o una enfermedad de los pulmones, y no fue resultado de un daño neurológico debido a su accidente cerebrovascular; simplemente se encontraba débil y no estaba bien. Se enfrentaba a ser intubado de nuevo, y estaba claro que si volvía a un respirador, lo necesitaría para el resto de su vida. Su esposa e hijos estaban hablando acerca de establecer un estatus de “no resucitar / no intubar”, pero no habían podido decidirlo, y estaban esperando la opinión de uno de los hijos que vivía lejos. Y era el fin de semana. Había poco personal en la U.C.I.; no había ningún médico presente; y las cosas estaban en pausa.
Excepto que, por supuesto, no lo estaban. El paciente vivía a lo largo de estas horas y días con y sin la máscara puesta, un tubo de alimentación en su nariz, vías intravenosas en sus brazos, humedeciendo su boca seca con una esponja, la garganta succionada, defecando y siendo limpiado. Estaba vivo, y aunque no sentía dolor, no pasaba el tiempo de forma agradable.
Yo estaba en un turno nocturno de 12 horas. Mi siguiente paciente llegó alrededor de la medianoche. Mientras observaba cómo lo sacaban en camilla de la sala de emergencias, pensé que tenía alguna enfermedad de la piel, pero cuando lo pasamos a la cama, me di cuenta de que su rostro y cuello estaban cubiertos de vómito seco. El personal de emergencias había estado demasiado ocupado tratando de estabilizarlo como para limpiarlo. Él tenía 30 años. Tenía dolor crónico y había tomado estupefacientes, y su novia lo encontró inconsciente.
Sufría convulsiones de forma continua, y después de una mezcla de no respirar e inhalar vómito por algún tiempo, sus pulmones estaban en muy mal estado. Era necesario mantener su presión sanguínea artificialmente, y dado que su glucosa se mantenía elevada incluso después de haber recibido bastante insulina, debimos iniciamos un goteo de insulina. Él estaba enfermo.
Después de pasar la primera mitad de la noche cuidando al anciano de al lado, tuve que separarme de él, pero había visto lo suficientemente como para saber que, a pesar de quedarme sentada junto a su cama y darle tanto oxígeno como pudiera, su respiración seguiría empeorando. El médico sabía que la familia estaba considerando la posibilidad de pasar a tomar medidas de confort únicamente, y esperaban no tener que escalar su cuidado. Pero mientras el médico se quedó con el joven, en estado crítico, colocándole una vía arterial en la ingle, trabajando firmemente y de manera constante para salvarlo, me tocó señalar que si no le poníamos de nuevo el CPAP al anciano, muy pronto, terminaríamos realizándole una intubación de emergencia.
Por detrás de la máscara estéril del médico salió un suspiro de exasperación. “Lo que no hacemos es ayudarlo”.
Como si yo no lo supiera.
Sin embargo, nuestro trabajo consistía en proporcionar cuidados intensivos. No teníamos la opción de permitir que dejara de respirar poco a poco. Hemos tenido que adaptar nuestra atención a las cifras en el monitor y las órdenes en su expediente. Esa noche, le pusimos de nuevo el CPAP. Cuando volví a trabajar 12 horas más tarde, ya había sido intubado – un tubo de plástico duro introducido por la boca y a través de la tráquea, pegado a la delicada piel de su rostro. El paciente más joven, por su parte, había comenzado a respirar y a mover sus extremidades.
En mi próximo turno, dos días más tarde, la habitación del anciano estaba vacía. Su familia se había reunido, lo habían visto de nuevo con el respirador, y solicitaron interrumpir su tratamiento. No es atípico, había muerto tras un par de semanas de suministrarle atención médica intensiva. ¿Y el otro paciente? Sonreí cuando vi en la hoja de asignación para las enfermeras que tenía “problemas de límites”, y unos minutos en su habitación me lo confirmaron. Inapropiado y molesto: un estatus reservado sólo para los pacientes más sanos de la U.C.I. Simple y decididamente habíamos salvado su vida. Pensé que para esto fue precisamente que firmé cuando tomé este trabajo, pero rara vez lo había experimentado en mis dos años como enfermera.
Cuando me di cuenta de que, en cuidados intensivos, más a menudo sostenemos las vidas en el limbo en vez de salvarlas, le pregunté a una amiga, que era una enfermera con más experiencia, cómo se sentía al respecto. Dijo que, en ocasiones, el tiempo que un paciente pasa en la U.C.I. le permite a su familia prepararse para su muerte. Pero, si bien puede suavizar el impacto de la muerte a la familia, estar en la U.C.I. es desagradable y extraño para el paciente.
A menudo he hablado con familiares de pacientes que parecen sentir que la U.C.I. es una zona de espera donde no corre el tiempo; que los cuidados intensivos funcionan como un botón de pausa. Esas conversaciones, por lo general, son por teléfono. Es más difícil creer en ese botón de pausa cuando eres testigo constante de auscultaciones y succiones, de exámenes y monitoreos invasivos, de un desfile de medicamentos y los artilugios necesarios para entregarlos, las luces y las alarmas, la tos y las muecas y los estremecimientos – o, en aquellos que responden menos, la hinchazón y la rigidez, o el aflojamiento y, finalmente, la extraña deshumanización, tanto del paciente, como de quien lo cuida. Pensar que el cuidado intensivo puede poner una pausa en la marcha del tiempo es un malentendido, o una fantasía deliberada. Siempre habrá tratos que se harán y molestias que se enfrentarán en un lugar que está aplazando la muerte.
El tiempo pasa rápidamente atendiendo pacientes como aquel hombre joven, aterradoramente enfermo. Pasa demasiado rápido para las enfermeras y los médicos como para comer, o sentarse, o incluso ir al baño. Pasó demasiado rápido para el personal de emergencia como para limpiar el vómito de su cara. Cada minuto cuenta, y se siente como una carrera de concentración. Atender a los pacientes como el anciano no se siente como una carrera, se siente como una espera. En casos como el suyo, el tiempo pasa lentamente. Pero definitivamente no se detiene. Esos días se viven. Para los pacientes en el hospital rodeados de trabajadores, al igual que para los pacientes en el hogar, o en un hospicio, rodeados por las personas que aman, esos días finales cuentan.
Los estadounidenses están cada vez más conscientes de que una buena muerte rara vez ocurre por sí sola; debe ser negociada y orquestada. Más gente completa las directivas anticipadas para que sus familias no deban tomar decisiones para la terminación de la vida por ellos. Pero cada día miles de pacientes, aguantando a duras penas en cuidados intensivos, están, de hecho, en un purgatorio mantenido por los miembros de su familia que, o se sienten demasiado intimidados por la situación médica tan compleja como para involucrarse (los proveedores de atención que se comunican mal comparten la culpa en esto), o no se dan cuenta de que este tiempo es crucial. La cascada de responsabilidades que se producen cuando alguien se está muriendo ha comenzado, incluso cuando la enfermera te dice por teléfono que el paciente se encuentra estable.
Las familias deben darse cuenta de que esta vez se trata del final de la vida, y deben prestar atención a su calidad, tal como lo harían si el paciente estuviera muriendo en casa. Eso se debe a que, aunque por lo general podemos mantener a raya a la muerte, no podemos hacer una pausa en el tiempo, y una estancia prolongada en la Unidad de Cuidados Intensivos es una manera fea de poner fin a una vida. A menos que el expediente contenga una orden que limite las medidas que puedan tomarse, viniendo del paciente, sus familiares, o sus representantes designados, las intervenciones para mantenerlo con vida continuarán indefinidamente, sin importar el resultado previsto para la calidad de su vida.
Cuando un miembro de la familia está en la U.C.I., una llamada no es suficiente. Necesitas dejar lo que estés haciendo y debes ir a su lado, averiguar qué es lo mejor para él, o ella. Los médicos, enfermeras y técnicos se preocupan por los pacientes, pero a veces no podemos expresar nuestro cuidado, haciendo lo que creamos mejor para ellos. En la U.C.I. ese no es nuestro trabajo. Nuestro trabajo es preservar la vida. A menudo, cuando trabajamos con pacientes que tienen una calidad de vida tal que es imposible imaginar que otra persona quisiera tenerla, expresamos nuestro cuidado diciendo: “Lo siento”.
Kristen McConnell es una enfermera de cuidados intensivos que trabajaba en el Hospital Johns Hopkins y ahora vive en Brooklyn. Originalmente publicado en The New York Times.

